بیماری کبدی آب آوردن شکم یا آسیت چیست و راه درمان آن
در این مقاله به موضوع آسیت یا بیماری کبدی آب آوردن شکم می پردازیم و مطالبی در مورد علل ایجاد، علائم و درمان آن ارائه می کنیم. به طور کلی می توان گفت که این مشکل نشان دهنده بیماری پیشرفته کبدی است و در اغلب موارد پیوند کبد را به عنوان آخرین راه درمان بیماری معرفی می کنند. برای اطلاعات بیشتر در رابطه با همین بیماری با این مقاله همراه شوید و آن را مطالعه کنید.
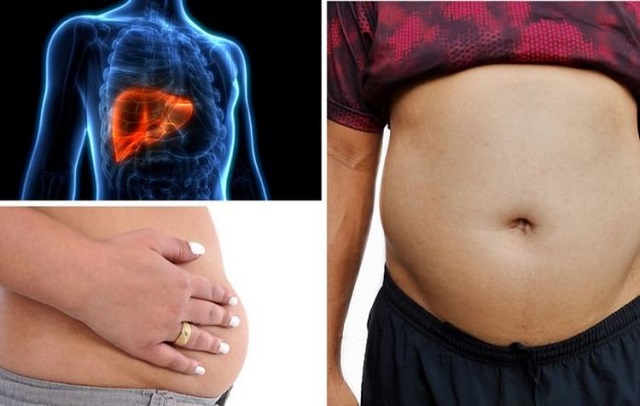
آسیت یا آب آوردن شکم چیست؟
این مورد نوعی از بیماری است که در آن تجمع مایعات در فضای درون شکم رخ می دهد. یعنی این بیماری با جمع شدن بیش از 25 میلی لیتر مایع در درون حفره شکم به وجود می آید. این عارضه اغلب زمانی رخ می دهد که عملکرد کبد درست نباشد؛ زیرا در این حالت مایعات می توانند فضای بین پوشش شکم و اعضا را پر کنند.
این عارضه در صورت شدید بودن ممکن است با درد همراه باشد. این مشکل می تواند مانع از حرکت راحت فرد شود و زمینه ساز ایجاد عفونت در شکم خواهد شد. همچنین امکان حرکت مایعات به درون قفسه سینه و احاطه کردن ریه ها وجود دارد که چنین وضعیتی منجر به تنگی نفس می شود.
تحقیقات نشان می دهد که میزان بقای دو ساله در افرادی که این مشکل را دارند، 50 درصد است؛ در صورت مواجهه با علائم بیماری مذکور در اسرع وقت باید به پزشک مراجعه شود.
تاریخچه این بیماری
تاریخچه بیماری آسیت یا آب آوردن شکم
در زمان های قدیم تشخیص داده شده بود که تجمع مایعات در شکم امکان پذیر است. به عبارت بهتر به این موضوع اشاره شده بود. احتمالا این موضوع 20 سال قبل از میلاد مسیح برای اولین بار توسط سلسوس ارائه شد.
انواع این بیماری را بشناسید
به طور معمول، تقسیم بندی این بیماری در دو نوع است: آسیت ترانزودا یا اگزودا.
این طبقه بندی بر اساس میزان پروتئینی انجام می شود که در مایع آسیت وجود دارد. روشی دیگر نیز وجود دارد که می توان به وسیله آن نوع بیماری مورد نظر را بر اساس میزان آلبومین مایع آن در مقایسه با آلبومین سرم تشخیص داد. این تناسب SAAG نامیده می شود. این نسبت به طور کلی در آسیت مرتبط با پرفشاری خون پورتال (نارسایی احتقانی قلب، سیروز، بیماری بود-کیاری) بیشتر از 1.1 است و در این بیماری با علل دیگر (بدخیمی، پانکراتیت) از 1.1 کمتر است.
علائم آن کدامند؟
اغلب مواردی مانند شکم بادکنک مانند، احساس سیری و افزایش سریع وزن را به دنبال دارد. علائم دیگر موارد زیر را در بر می گیرند:
- سوزش سر دل
- احساس پری و نداشتن اشتها
- احساس سنگینی
- احساس نفخ
- استفراغ
- حالت تهوع یا سوء هاضمه
- تورم در اندام تحتانی
- تنگی نفس
- تب
- بواسیر
- فتق
در صورت داشتم ترکیبی از این علائم باید به پزشک مراجعه کرد. اگر شما مبتلا به این عارضه هستید، در اکثر موارد نشان دهنده نارسایی کبد است که معمولا با سیروز به وجود می آید.
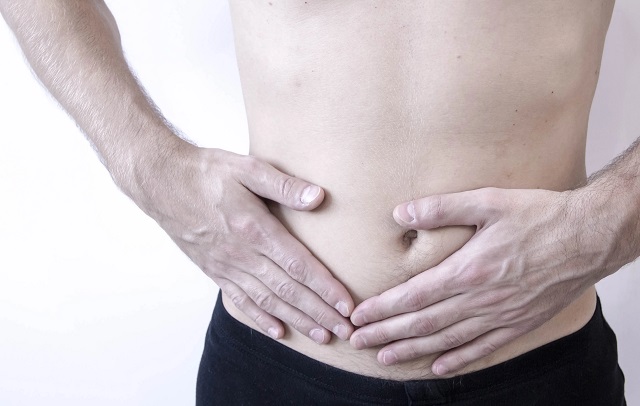
عوامل ایجاد کننده این بیماری
عوامل ایجاد کننده آسیت یا بیماری کبدی
سیروز کبدی را می توان شایع ترین علت ابتلا به این بیماری در نظر گرفت. یکی از مهم ترین دلایل سیروز کبدی، نوشیدن بیش از حد الکل است. ایجاد آسیت به این علت است که در وریدهایی که از طریق کبد عبور می کنند (فشار خون بالا پورتال)، فشار افزایش می یابد و عملکرد ناشی از زخم شدن کبد کاهش پیدا می کند و این دو با هم ترکیب می شوند.
اسکار یا زخم ناشی از سیروز کبدی سبب می شود که فشار در درون رگ های خونی کبد افزایش پیدا کند. بالا رفتن فشار داخل عروق، مایعات را به درون حفره شکم پس می زند که موجب تجمع مایع در شکم می شود. با گذشت زمان کلیه ها از حذف نمک اضافی از بدن جلوگیری می کنند که این واکنش می تواند تجمع مایعات را تشدید کند.
انواع مختلف سرطان نیز می تواند این وضعیت را به وجود آورد. اغلب آسیت ناشی از سرطان با سرطان پیشرفته یا عود کننده رخ می دهد. همچنین ممکن است سایر مشکلات مانند دیالیز به علت نارسایی کلیه، نارسایی قلبی، پروتئین پایین خون و عفونت نیز زمینه ساز آن باشند.
خطرات بیماری آب آوردن شکم یا آسیت
اکثر بیماران مبتلا، اتساع شکم و افزایش سریع وزن خود را متوجه می شوند. این عارضه می تواند مواردی مانند خوردن، آشامیدن، حرکت کردن و جابجایی را دشوار کند. همچنین ممکن است موجب تجمع مایع اطراف ریه ها شده و از این طریق منجر به دشواری در نفس کشیدن شود. عوارض مربوط به آن شامل موارد زیر است.
احساس ناراحتی و درد شکم
ممکن است این موارد هنگامی رخ دهد که تجمع مایعات بیش از حد در حفره شکم باشد. این شرایط می تواند موجب محدود شدن توانایی غذا خوردن، حرکت و انجام فعالیت های روزمره شود.
عفونت
این حالت پریتونیت خود به خودی باکتریایی نیز نامیده می شود و اغلب درد شکم، تب، حساسیت شکم به لمس و حالت تهوع را به وجود می آورد. در صورت عدم تشخیص و درمان به موقع این مشکل، بیمار ممکن است با مواردی مانند نارسایی کلیه، احساس گیجی یا عفونت شدید خون مواجه شود. به طور کلی تشخیص با گرفتن نمونه ای از مایع از درون حفره شکم صورت می گیرد. این عفونت را می توان با آنتی بیوتیک های داخل وریدی درمان کرد و بیماران بعد از بهبودی نیازمند درمان طولانی مدت با آنتی بیوتیک هستند تا از عود SBP جلوگیری کنند.
فتق مربوط به آسیت
افزایش فشار داخل شکمی می تواند فتق ناف و اینگوینال (کشاله ران) را به وجود آورد که در ناحیه شکم و کشاله ران ناراحتی ایجاد کند. به طور کلی توصیه نمی شود که ترمیم از طریق جراحی انجام شود؛ مگر این که درد شدید باشد که نشان دهنده این است که روده یا بافتی دیگر گیر افتاده یا دچار پیچ خوردگی شده باشد. لازم است جراحانی به انجام این عمل ها بپردازند که تجربه معالجه بیماران مبتلا به سیروز را دارند.
تجمع مایعات در قفسه سینه
این عمل، هیدروتوراکس کبدی نامیده می شود. پر شدن مایع شکم در حفره شکم، قفسه سینه و اطراف ریه ها (اغلب در سمت راست) رخ می دهد. ممکن است این وضعیت در حین فعالیت یا در حالت استراحت موجب تنگی نفس شود.
سندرم هپاتورنال
نوعی از نارسایی پیشرونده کلیه محسوب می شود که علت آن، آسیت بوده و بسیار نادر است.
عوامل خطر را بشناسید
عوامل خطر که شایع هستند، عبارتند از:
- عفونت های ویروسی مانند هپاتیت B یا هپاتیت C
- سرطان در ارگان های ناحیه شکم
- سو مصرف الکل
- نارسایی احتقانی قلب
- نارسایی کلیه
شرایط دیگری که می تواند افزایش دهنده خطر ابتلا به این مشکل باشد، شامل موارد زیر است:
- سرطان تخمدان یا آندومتر رحم
- بیماری سل
- پانکراتیت (التهاب پانکراس)
- کم کاری تیروئید
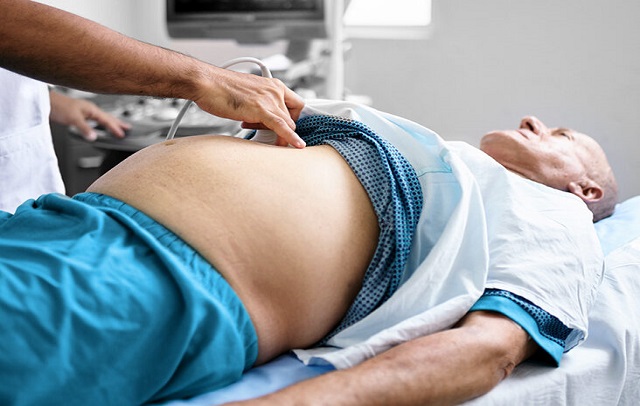
تشخیص آن چگونه انجام می شود؟
تشخیص آسیت شکمی
تشخیص ممکن است در معاینه بدنی توسط پزشک انجام شود و به میزان مایع موجود در شکم بستگی دارد. معمولا آزمایشاتی مانند سونوگرافی یا سی تی اسکن شکم می توانند تایید کننده وجود آسیت باشند.
در اکثر بیماران، توصیه پزشک انجام آزمایش پاراسنتز است. در این آزمایش بی حسی موضعی انجام می شود و با رد شدن یک سوزن کوچک از دیواره شکم و خارج کردن مایعات به آزمایشگاه فرستاده می شود تا بررسی های لازم انجام شوند. مایعات برداشته شده بررسی می شوند تا از لحاظ وجود علائم عفونت یا سرطان ارزیابی شود و علت تجمع مایعات تعیین شود.
هم چنین ممکن است احتیاج به آزمایش های دیگری باشد تا علت تشخیص داده شود؛ این آزمایش ها شامل آزمایش خون، ام آر ای، آنژیوگرافی و لاپاراسکوپی است.
اگر پس از مطالعه این موارد، نگران این موضوع هستید که برای تشخیص یا درمان به کدام متخصص مربوطه مراجعه کنید که باتجربه و حرفه ای هم باشد، حتما به سایت دکتر با من سری بزنید، چراکه در این سایت اسامی تمامی متخصصان همراه با اطلاعات مطب و سایتشان وجود دارد و انتخاب برای شما خیلی سریع تر رخ می دهد.
همچنین قابلیت ارائه خدمات پزشکی (از جمله مشاوره پزشکی و محصولات پزشکی) را به متقاضیان دارد. این مجموعه می تواند میان پزشکان و مراجعه کنندگان ارتباط برقرار کند و مواردی مانند مشخصات و نحوه دسترسی به هر پزشک را در اختیار متقاضیان قرار می دهد.
راه های درمان این بیماری را بدانید
به طور کلی، این مشکل نشان دهنده بیماری پیشرفته کبدی است. 5 سال بعد از به وجود آمدن آسیت، میزان زنده ماندن 30 تا 40 درصد می شود. در نتیجه مهم است که بیمار با بهترین دکتر متخصص کبد به مشاوره بپردازد و به یک مرکز پیوند کبد مراجعه کند. انجام برخی از اقدامات ساده می تواند موجب کاهش یافتن علائم این عارضه شود. ممکن است توصیه های زیر توسط پزشک و دکتر متخصص کبد مشهور در تهران و سایر شهرها ارائه شوند:
- کاهش مصرف نمک
- کاهش میزان مایعات مصرفی
- متوقف کردن مصرف الکل
یک استراتژی مطلوب برای مدیریت بهتر بیماری در مبتلایان به این بیماری این است که وزن بدن با ترازو به صورت روزانه بررسی شود و هر زمان که افزایش وزن بیش از 5 کیلو بود (یا افزایش وزن بیش از یک کیلو در روز بود و این موضوع به مدت 3 روز متوالی تکرار شد)، به پزشک مراجعه شود.
رژیم غذایی
کاهش مصرف نمک، مهم ترین مرحله برای درمان است. بهتر است مصرف نمک به 4 تا 5 گرم در روز کاهش پیدا کند. ممکن است دشوار باشد که میزان نمک در غذاهای مختلف تعیین شود. به طور کلی توصیه این است که مراجعه بیمار مبتلا به یک متخصص تغذیه (رژیم درمانی) مورد توجه قرار گیرد تا مشاوره ای در مورد رژیم غذایی خود دریافت کند.
ممکن است بیماران مبتلا به آسیت، تمایل به استفاده از جایگزینی برای نمک داشته باشند، اما نمک انتخابی باید فاقد پتاسیم باشد. زیرا داروهای تجویزی برای درمان این بیماری موجب افزایش سطح پتاسیم خون می شوند.
در مورد میزان کم خطر بودن هر کدام از جایگزین های نمک باید به پزشک یا متخصص تغذیه مراجعه کرد و به مشاوره با وی پرداخت. همچنین می توان با برقراری تماس با مشاوران و متخصصان تغذیه و کبد می توان رژیم غذایی مناسب و توصیه های تغذیه ای و درمانی مناسب را دریافت کرد.
داروها
در اغلب موارد بیماران نیازمند قرص های دیورتیک (ادرارآور) هستند که بیماری خود را درمان کنند. این داروها می توانند موجب افزایش میزان نمک خروجی (و به دنبال آن آب خارج شده) از بدن شوند و از این طریق فشار درون وریدهای اطراف کبد را کاهش می دهند.
اسپیرونولاکتون (آلداکتون) و فوروزماید (لازیکس) را می توان از پرکاربردترین قرص ها دانست. تنظیم دوز مناسب توسط پزشک متخصص کبد انجام می شود. این قرص ها می توانند در الکترولیت های خون (سطح سدیم و پتاسیم) مشکل ایجاد کنند و به همین علت ممکن است نیاز باشد با انجام آزمایش خون دوره ای نظارت دقیقی وجود داشته باشد. توجه به این نکته اهمیت دارد که مصرف قرص ها نمی تواند جایگزین کاهش میزان نمک مصرفی شود؛ زیرا تاثیر قرص ها زمانی است که مصرف نمک، محدودیت به همراه دارد.
پاراسنتز
در صورت عدم درمان تجمع مایعات از طریق قرص های دیورتیک و رژیم غذایی با محدودیت نمک، ممکن است لازم باشد روش پاراسنتز مورد استفاده قرار گیرد تا علائم بیمار تسکین پیدا کند. در این روش بی حسی موضعی انجام می شود و پس از آن، یک سوزن نازک و بلند استفاده می شود تا مایعات اضافی شکم تخلیه شود. وارد شدن سوزن از طریق پوست و به درون حفره شکم انجام می شود. به دلیل وجود خطر عفونت به دنبال پاراسنتز ممکن است تجویز آنتی بیوتیک توسط پزشک صورت گیرد.
معمولا این روش درمانی در مواردی استفاده می شود که آسیت یا آب آوردن شکم شدید است یا تکرار می شود، زیرا دیورتیک ها در مرحله های آخر کارکرد خوبی ندارند.
روش های جراحی
ممکن است در موارد شدید بیماری، انجام اقدامات جراحی مورد نیاز باشد تا علائم کنترل شود. در یکی از این روش ها که در رادیولوژی با عنوان TIPS شناخته می شود، لوله ای دائمی به نام شانت در درون کبد میان رگ های خونی قرار داده می شود تا فشار زیاد داخل ورید پورت (ورید اصلی کبد) که این بیماری را ایجاد کرده است، کمتر شود.
این روش مختص بیمارانی خواهد بود که پاسخ درمانی آنها به درمان دارویی حداقل است. در اکثر موارد نشان داده شده است که اجرای این روش سبب کاهش آسیت می شود و موجب محدود شدن یا از بین رفتن لزوم استفاده از دیورتیک ها خواهد شد. این در حالی است که تعبیه شنت کبدی می تواند عوارض قابل توجهی مثل انسفالوپاتی کبدی (گیجی) و حتی مرگ را به دنبال داشته باشد.
پیوند کبد
بیماران مبتلا با خطری جدی برای سلامتی مواجه هستند و اغلب از لحاظ پیوند کبد بررسی می شوند. ممکن است بیشتر از نیمی از بیماران بدون انجام پیوند کبد نتوانند بیش از 2 تا 3 سال زنده بمانند. در صورت پاسخ ندادن این بیماری به درمان، ممکن است پیوند کبد توسط پزشک فوق تخصص کبد توصیه شود که در مرحله نهایی برای بیماری کبدی مورد استفاده قرار می گیرد.
جلوگیری از ابتلا به آسیت یا آب آوردن شکم
جلوگیری از ابتلا به آسیت یا آب آوردن شکم
جلوگیری از به وجود آمدن این بیماری امکان پذیر نیست. با این حال محافظت از کبد می تواند منجر به کاهش یافتن خطر ابتلا به این بیماری شود. جلوگیری از ابتلا به سیروز کبدی و سرطان با ایجاد تغییراتی خاص در سبک زندگی امکان پذیر است که در نتیجه آن پیشگیری از بروز آسیت یا آب آوردن شکم نیز صورت می گیرد. این اقدامات موارد زیر را در بر می گیرد:
- قطع مصرف الکل یا محدود کردن مصرف آن
- ورزش منظم
- نگه داشتن وزن در محدوده ای طبیعی
- محدود کردن میزان مصرف نمک در رژیم غذایی
- عدم استعمال دخانیات
- خودداری از استفاده از مواد روانگردان
- داشتن رابطه جنسی ایمن به منظور کاهش احتمال ابتلا به هپاتیت (به علت امکان انتقال هپاتیت از طریق آمیزش)
- واکسیناسیون در برابر ویروس هپاتیت B
- خودداری از به اشتراک گذاشتن سوزن (هپاتیت ممکن است از طریق سوزن های مشترک منتقل شود).
- آگاهی از عوارض بالقوه داروهای مصرفی. همچنین در صورت وجود خطر آسیب کبدی باید به پزشک فوق تخصص کبد مراجعه کرد و به صحبت با وی راجع به لزوم آزمایش عملکرد کبد پرداخت.
- محدودیت در مصرف داروهای ضد التهاب غیراستروئیدی (ایبوپروفن و غیره) در بیمارانی که مبتلا به سیروز هستند؛ زیرا ممکن است موجب کاهش جریان خون در کلیه ها شود و در نتیجه دفع نمک و آب را کاهش دهد.
همانطور که پیشتر ذکر شد، دکتر با من مجموعه ای از بهترین پزشکان و متخصصان را گردآوری کرده است. به این ترتیب افراد از موقعیت مکانی، نوع تخصص، نحوه دسترسی، شماره تلفن تماس و سایر موارد مرتبط با هر پزشک آگاه خواهند شد و با در نظر گرفتن آنها می توانند انتخاب مناسب تری داشته باشند.
کلام آخر
موضوع این مقاله آسیت یا آب آوردن شکم بود که به آن پرداختیم و همچنین تمامی مواردی که لازم است در رابطه با این بیماری بدانید را شرح دادیم. همچنین سایتی معتبر به نام دکتر با من را معرفی کردیم، چرا که برای افرادی که در جستجوی سایت دکتر متخصص کبد و گوارش هستند، مناسب خواهد بود. پس برای رجوع به این سایت تعلل نکنید.